Szczepionka przeciw grypie
Podsumowanie
O chorobie
Co to jest grypa?
Jakie są objawy grypy?
Jak poważne mogą być objawy grypy?
Jak wiele zachorowań na grypę występuje w Polsce?
Ile zachorowań na grypę wystąpiło w Polsce w sezonie grypowym 2018/2019?
Gdzie i jak często grypa występuje na świecie?
O szczepionce
Jakie rodzaje szczepionek przeciw grypie są dostępne w Polsce?
Dlaczego warto się szczepić przeciw grypie?
Kto powinien zostać zaszczepiony przeciw grypie?
W jaki sposób podaje się szczepionki przeciw grypie?
Jak skuteczne są szczepionki przeciw grypie?
Kto nie powinien być zaszczepiony przeciw grypie?
Jakie ryzyko jest związane ze szczepieniem przeciw grypie?
W jaki sposób ustala się skład szczepionki przeciw grypie?
Jakie szczepionki przeciw grypie są dostępne w Polsce w sezonie 2019/2020?
Jakie wirusy grypy wchodzą w skład szczepionek przeciw grypie w sezonie 2019/2020
Jakie substancje pomocnicze wchodzą w skład szczepionek przeciw grypie dostępnych w sezonie 2019/2020?
Kalendarz szczepień
Szczepionka przeciw grypie w Programie Szczepień Ochronnych
Czytaj więcej
Czy osoby z alergią na białko jaja kurzego można zaszczepić przeciw grypie?
Czy jednorazowe szczepienie przeciw grypie lub przebycie zakażenia wirusem grypy chroni przed tą chorobą do końca życia?
Czy osoba zaszczepiona przeciwko grypie może ulec zakażeniu wirusem grypy?
Kiedy najlepiej zaszczepić się przeciw grypie?
Ile osób zaszczepiło się przeciw grypie w sezonie 2018/2019?
Jak kontrolowane są szczepionki przeciw grypie?
Którą szczepionkę przeciw grypie można podać małym dzieciom?
Z jakiego powodu pracownicy ochrony zdrowia powinni szczepić się przeciw grypie?
Kiedy najlepiej zaszczepić się przeciw grypie?
Eksperci podkreślają, że szczepienia przeciw grypie można realizować w czasie trwania całego sezonu grypowego. Jednak wybierając miesiąc, w którym zaszczepimy się przeciw grypie, należy brać pod uwagę czas potrzebny na wykształcenie odporności, czyli ok. 2-3 tygodnie. Z drugiej strony znane są wyniki badań, które potwierdzają obniżanie się odporności poszczepiennej o 6-11% w ciągu miesiąca.
Optymalny czas, który wybieramy na szczepienie przeciw grypie powinien wyprzedzać szczyt zachorowań, dotyczy to szczególnie osób z grup podwyższonego ryzyka zachorowania na grypę.
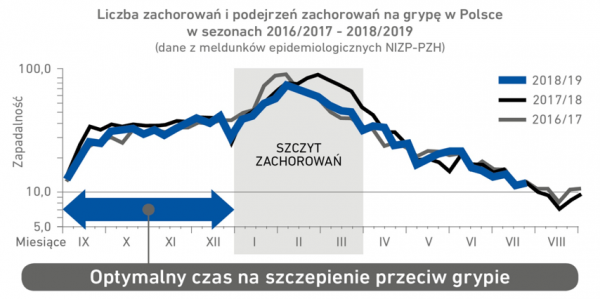
W Polsce szczyt zachorowań na grypę odnotowujemy w okresie od stycznia do marca, aczkolwiek w poszczególnych sezonach ten czas może się nieznacznie różnić. Dlatego optymalny czas na szczepienia przeciw grypie przed szczytem zachorowań na grypę to wrzesień – grudzień.
W Europie szczyt zachorowań na grypę w sezonie 2018/2019 przypadał w lutym. Z kolei sezon wcześniej (2017/2018) szczyt zachorowań wystąpił na początku stycznia (Europa Południowo-Wschodnia), w połowie lutego (Europa Północna), ale w niektórych krajach Europy Wschodniej aktywność wirusa grypy nie osiągnęła szczytu do połowy marca.
Sezon grypowy 2019/2020 jest wyjątkowy z tego powodu, że szczepy wirusa A/H3N2 wymagały dokładniejszej analizy i WHO o miesiąc później przekazała końcowe rekomendacje dotyczące szczepów wirusa grypy, co z kolei spowodowało opóźnienia w procesach produkcyjnych szczepionek przeciw grypie w sezonie 2019/2020. Późniejsze rozpoczęcie sezonu szczepień przeciw grypie, pod warunkiem płynnego przebiegu programu szczepień (dostępności do szczepionek, edukacji społecznej na temat korzyści ze szczepień), może wywołać wbrew pozorom pozytywny efekt. Rozpoczęcie realizacji szczepień z miesięcznym opóźnieniem (od października zamiast od września) oznacza uodpornienie przeciw grypie bliżej szczytu zachorowań i wyższą efektywność szczepienia.
Zgodnie z rekomendacjami Amerykańskiego Zespołu ds. Szczepień Ochronnych ACIP (Advisory Committee on Immunization Practices) szczepienia należy kontynuować dopóki wirusy grypy krążą w populacji i dostępna jest szczepionka z danego sezonu. Szczepienie jest korzystne nawet jeżeli realizujemy je kiedy rozpoczęła się aktywność wirusa grypy. Osoby nie zaszczepione mogą zaszczepić się do kiedy stwierdzamy wzrost zachorowań na grypę.
Szczepienia przeciw grypie sezonowej można wykonać w dowolnym momencie sezonu grypowego.
Szczyt zachorowań na grypę przypada zwykle między styczniem, a marcem.
Optymalny termin szczepienia w sezonie 2019/2020 to październik – grudzień.
Na szczepienie nie jest jednak za późno do kiedy stwierdzamy wzrost zachorowań na grypę.
Ile osób zaszczepiło się przeciw grypie w sezonie 2018/2019?
W sezonie 2018/2019 przeciw grypie zaszczepiło się zaledwie 3,9% Polaków, w sezonie poprzednim 3,64%.
Zainteresowanie Polaków szczepieniami przeciw grypie od wielu lat jest niestety niewielkie.
Pod względem stanu zaszczepienia przeciw grypie jesteśmy na jednym z ostatnich miejsc w Europie.
Najwyższy stan zaszczepienia odnotowano w Polsce w sezonie 2001/2002 – 10,57% populacji, natomiast w kolejnych sezonach zaobserwowano spadek odsetka populacji zaszczepionej przeciw grypie. W ostatnim sezonie epidemicznym zaszczepiło się 3,9% populacji, najwyższy stan zaszczepienia odnotowano w grupie osób w wieku powyżej 65 lat- 14,2%.
Z sondażu prezentowanego w czasie konferencji Flu Meeting 2017 zorganizowanej w ramach Ogólnopolskiego Programu Zwalczania Grypy przeprowadzonego w marcu 2017 roku na reprezentatywnej grupie 1501 lekarzy oraz 226 pielęgniarek wynika, że poprawił się stan zaszczepienia personelu medycznego. 32,2% lekarzy i 19,9% pielęgniarek zadeklarowało, że się zaszczepiło przeciw grypie w sezonie 2016/2017, co stanowiło średnio 22,6% personelu medycznego.
Spośród lekarzy najczęściej szczepili się pediatrzy (53,7%) i lekarze rodzinni (52,1%), a najmniej ortopedzi i psychiatrzy (17%). Najwięcej lekarzy i pielęgniarek szczepiło się w województwie opolskim (50,5%), a najmniej w podlaskim (zaledwie 4,8%). Najrzadziej przeciwko grypie szczepiły się położne – zaledwie 10%.

Jak kontrolowane są szczepionki przeciw grypie?
Każda wprowadzana na rynek szczepionka przeciw grypie podlega procedurze rejestracji oraz kontroli podobnie jak pozostałe produkty lecznicze. W Europie mamy specjalną procedurę rejestracji szczepionek przeciw grypie, którą nadzoruje Europejska Agencja Leków. Procedura ta uwzględnia specyfikę procesu wytwarzania szczepionek przeciw grypie, tj. wprowadzania w kolejnych sezonach szczepionki produkowanej w oparciu o aktualnie krążące szczepy wirusa grypy. Każdego roku szczepionka produkowana jest na bazie wyselekcjonowanych w danym sezonie szczepów wirusa grypy. Szczepionka jest szczegółowo sprawdzana pod względem jakościowym. Dodatkowo wytwórca przedstawia również badania kliniczne, aby potwierdzić jej skuteczność (badania immunogenności). Należy podkreślić, że badania te obejmują mniejsze grupy badawcze, jednak ta procedura jest zdecydowanie bardziej restrykcyjna w porównaniu do wymagań rejestracji np. w Stanach Zjednoczonych, gdzie szczepionki na dany sezon grypowy wprowadzane są na rynek wyłącznie na podstawie badań jakościowych. Dodatkowo każda wprowadzana na rynek seria szczepionki przeciw grypie kontrolowana jest dodatkowo przez niezależne od wytwórcę laboratoria.
W Europie obowiązuje bardziej restrykcyjna niż w Stanach Zjednoczonych procedura rejestracji sezonowych szczepionek przeciw grypie.
Którą szczepionkę przeciw grypie można podać małym dzieciom?
U dzieci po ukończeniu 6 m.ż. zaleca się stosowanie 4-walentnej szczepionki przeciw grypie zamiast 3-walentnej w sytuacji gdy obie szczepionki są dostępne. Wynika to z szerszej ochrony oraz porównywalnego bezpieczeństwa szczepionek 4-walentnych w porównaniu do 3-walentnych.
W Polsce w sezonie 2018/2019 na rynku dostępne są szczepionki 4-walentne oraz 3-walentne.
Dzieciom od ukończenia 6 m.ż. można podawać szczepionkę Vaxigrip Tetra. Szczepionka dostępna jest w dawce 0,5 ml. Zgodnie z Charakterystyką Produktu Leczniczego można ją podawać dzieciom od ukończenia 6 m.ż. do 17 r.ż. w postaci jednej dawki 0,5 ml. Dzieciom w wieku poniżej 9 lat, które uprzednio nie były szczepione, należy podać drugą dawkę 0,5 ml po co najmniej 4 tygodniach.
W sytuacji niedostępności szczepionki 4-walentnej dzieciom można podawać szczepionkę Influvac (3- walentną) dostępną w dawce 0,5 ml. Zgodnie z Charakterystyką Produktu Leczniczego może być podawana dzieciom od 6 mies. do 35 m.ż. w dawce 0,25 ml lub 0,5 ml. Dzieciom powyżej 35 m.ż. podawana jest w dawce 0,5 ml. W przypadku podania dawki 0,25 ml z ampułko-strzykawki zawierającej 0,5 ml, należy przesunąć przednią część tłoka aż do oznakowanego miejsca tak, aby usunąć połowę jej zawartości. Pozostała w ampułko-strzykawce zawartość 0,25 ml jest odpowiednia do wstrzyknięcia.
Jeżeli dziecko nigdy nie było szczepione, podaje się 2 dawki szczepionki w odstępie co najmniej 4 tygodni. Jeżeli dziecko było szczepione przeciw grypie w poprzednim sezonie podaje się 1 dawkę szczepionki.
Dostępna na rynku 4-walentna szczepionka przeciw grypie może być podawana dla małych dzieci od ukończenia 6 m.ż.
Z jakiego powodu pracownicy ochrony zdrowia powinni szczepić się przeciw grypie?
Szczepienia przeciw grypie dla pracowników ochrony zdrowia zalecane są z dwóch najważniejszych powodów:
- aby chronić siebie i swoich najbliższych i nie przenieść wirusa grypy do swojego środowiska domowego,
- aby chronić pacjenta i nie narazić go na zakażenie grypą chorując samemu.
Zalecenia szczepień przeciw grypie dotyczą wszystkich pracowników ochrony zdrowia, ale są szczególnie istotne dla osób, które kontaktują się bezpośrednio z pacjentem z grupy ryzyka, tj. małymi dziećmi czy też pacjentami z zaburzeniami odporności.
Wszyscy pracownicy ochrony zdrowia powinni w każdym sezonie zaszczepić się przeciw grypie, aby lepiej chronić siebie i pacjentów przed tą poważną infekcją wirusową. W każdym sezonie grypowym choruje wielu pracowników ochrony zdrowia. Dodatkowo u nawet 50% zdrowych młodych dorosłych, zakażenie wirusem grypy przebiega bezobjawowo lub objawy są słabo widoczne. Niektórzy z nich mogą rozsiewać wirusa przed pojawieniem się objawów. Lekarz , który nie szczepi się przeciw grypie, naraża swoich pacjentów na ryzyko zachorowania, związane z chorobą powikłania (jak niewydolność oddechowa, zapalenie mięśnia sercowego i osierdzia oraz ostra niewydolność nerek), a nawet zgon. Taka postawa jest niezgodna z zasadą „Primum non nocere” („Po pierwsze: nie szkodzić”), którą powinni kierować się lekarze w postępowaniu z pacjentem. Jedynym uzasadnienie braku szczepienia mogą być jedynie przeciwwskazania medyczne do szczepień.
Korzyści płynące ze szczepień pracowników ochrony zdrowia są oczywiste. Skuteczność szczepień może sięgać nawet ponad 70-80%, w sezonie gdy szczep wirusa grypy krążący w populacji pokrywa się w dużym stopniu z wchodzącym w skład szczepionki. Szczepienia prowadzą do mniejszej liczby zachorowań na grypę wśród pracowników ochrony zdrowia i pacjentów oraz z niższej absencji w pracy.
- Brydak L. Grypa – mistrz metamorfozy. ACADEMIA, Wydanie specjalne 1/2/2016.
- Ogólnopolski Program Zwalczania Grypy.
- Prevention and Control of Influenza with Vaccines: Recommendations of the Advisory Committee on Immunization Practices (ACIP) — United States, 2012–13 Influenza Season, MMWR, 2012, 61(32), 613-18.
- European Centre for Disease Prevention and Control – strony poświęcone grypie.
- World Health Organization – strony poświęcone grypie.
- Des Roches A. i wsp. Egg-allergic patients can be safely vaccinated against influenza. J Allergy Clin Immunol. 2012 Nov;130(5):1213-1216.
- Kelso J.M., Greenhawt M.J., Li J.T. i wsp. Adverse reactions to vaccines practice parameter 2012 update. Journal of Allergy and Clinical Immunology, 2012; 130 (1): 25–43 (postępowanie w niepożądanych odczynach poszczepiennych o podłożu alergicznym. Aktualne (2012) wytyczne American Academy of Allergy, Asthma and Immunology i American College of Allergy Asthma and Immunology).
- Bernatowska E. i wsp. Szczepienia dzieci i osób dorosłych uczulonych na białko jaja kurzego-coraz mniej ograniczeń. Standardy Medyczne/ Pediatria. 2012, 9, 134-139.